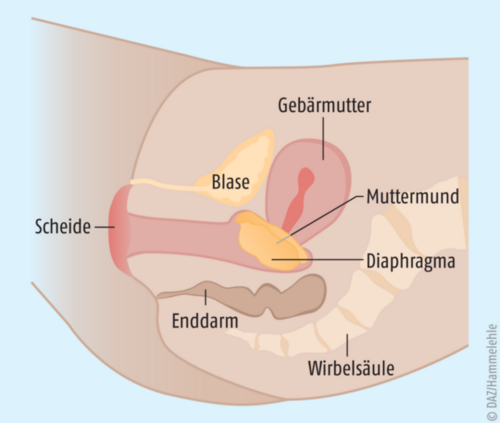
Deutlich unbekannter und meist auch nicht in der Drogerie erhältlich sind Frauenkondome; auch interne Kondome, innere Kondome, oder – nach dem Markennamen des ersten Frauenkondoms – Femidom genannt (s. Abb. 1). Sowohl das „Original“, Femidom FC2, als auch andere Modelle wie das Uniq AirFemale Frauenkondom, Ormelle Frauenkondome, Velvet Frauenkondome sowie ausgefallene Exemplare wie das „Binikimodell“ Loovara Femidom oder der „Kondomslip“ Uniq Lady Condom können den apothekenüblichen Waren zugeordnet werden. Frauenkondome sind die einzige von Frauen anzuwendende Verhütungsmethode, die gleichzeitig vor sexuell übertragbaren Krankheiten schützt. Am offenen Ende des schlauchförmigen Kondoms befindet sich ein biegsamer Ring, der außerhalb der Vagina vor den großen Schamlippen platziert wird, am geschlossenen Ende ebenfalls ein Ring oder eine Art kleiner Ballon („AirBubble“), die das Einführen erleichtern und das Kondom in Position halten. Das Einführen kann bis zu acht Stunden vor dem Geschlechtsverkehr erfolgen, dabei sollte sowohl innen als auch außen großzügig Gleitgel aufgetragen werden.





























0 Kommentare
Das Kommentieren ist aktuell nicht möglich.